2 millions de tunisiens, dépourvus de toutes couvertures sociales contre la maladie
Pour la mise en place progressive, d’un « Socle National de Protection Sociale », par le Ministère des Affaires Sociales et le
Centre de Recherches et d’Etudes Sociales (CRES). Visant un accès universel aux droits sociaux et économiques élémentaires, au profit des catégories sociales vulnérables.
Ceci par l’instauration de le CRES des garanties suivantes: « L’Accès aux Soins Universel » (1/4), un « Revenu Minimum pour ceux qui en sont Dépourvus » (2/4). Et aussi « Revenu Minimum pour les Personnes Âgées et les Handicapés » (3/4), « Revenu Minimum pour les Enfants » (4/4).
Total population cible du Socle 3,7 millions (33%), total ménages cibles 1,4 million (46%)
Le passage de la Tunisie d’un système de protection sociale, dont l’octroi des droits, est basé principalement sur le travail, ou à travers le programme « Amen Social ». Vers un système de protection sociale, couvrant obligatoirement toutes les catégories vulnérables, ceci pour 2030. Ce passage représente un point crucial vers l’ascension d’un système de protection sociale universel. Conformément aux normes et recommandations internationales en la matière, et notamment la recommandation n° 202 de 2012, de « l’Organisation Internationale du Travail » (OIT).
Les atouts qui ont marqué le système tunisien, au départ de son instauration, ont permis la généralisation de la couverture sociale. Avec un taux de 85% de la population active, le financement et le renforcement du système de santé, et la consolidation du principe de la solidarité entre les générations. Toutefois, ce système souffre de défaillances majeures. Et pour preuve l’état actuel des caisses sociales.
Le futur régime de soins universel, exige un financement de 1,3 milliards dinars
Le diagnostic de la couverture sociale de santé montre que, sur l’ensemble de la population tunisienne estimée à 11,3 millions personnes en 2016. 58% des tunisiens bénéficient de la couverture de l’assurance maladie. 7,3% bénéficient de « l’Assistance Médicale Gratuite » (AMG1), et 17,5% bénéficient de « l’Assistance Médicale à Tarif Réduit » (AMG2). Le reste de la population estimé à 17,2% (2 millions), est dépourvu de toute couverture sociale contre la maladie.
L’évaluation des programmes de l’Assitance Medicale Gratuite, couvrant 24,8% de la population tunisienne, montre des difficultés de gouvernance, à cause de l’absence d’un organe autonome de gestion. Problème désormais réglé, par la loi organique N°2019-10 du 30 Janvier 2019, portant création du programme « AMEN SOCIAL ». Et aussi des contraintes, relatives au ciblage lié à la politique d’enveloppes budgétaires.
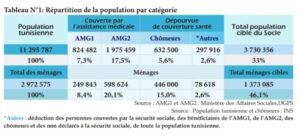
La population dépourvue de toute couverture sociale contre la maladie, se compose : Des assujettis non déclarés à la CNSS de l’ordre de 8,9% (1million), des chômeurs représentant 5,6% (0,6 million), des catégories relevant des familles pauvres qui ne bénéficient pas de l’assistance médicale. Et des travailleurs du secteur informel représentent 2,6% (0,3 million) de l’ensemble de la population.
L’institution d’un régime de couverture universelle de maladie en Tunisie, doit se baser sur les principes de l’universalité, la gratuité, l’équité, la solidarité nationale. Et la prise en charge effective des soins nécessaires, et la mise à niveau des structures de la santé publique.
Système de protection sociale universel et inclusif : L’accès aux soins universel (1/4)
Le futur régime (selon certaines conditions d’accessibilité), doit couvrir la population qui n’est pas assujettie au régime obligatoire d’Assurance Maladie, à savoir : les bénéficiaires de l’AMG1, les bénéficiaires de l’AMG2, les chômeurs et les autres catégories sociales dépourvues de la couverture santé.
Les dépenses des deux programmes AMG1 & AMG2, sont de l’ordre de 518 MD. Le financement peut être assuré par les crédits budgétaires alloués actuellement au financement de l’AMG (518 MD), 1 point et demi de TVA social. Et éventuellement 1 point de « Contribution Sociale de Solidarité ». Et une Cotisation de 4%. Prélevée sur les autres garanties, ou une participation personnelle équivalente (ex. ticket modérateur). Il est également possible, de prévoir d’autres sources fiscales sous forme de Taxes, sur certains produits et transactions.
Les projections des coûts CRES montrent que le futur régime exige à partir de 2020, un financement de l’ordre de 1,2 % du PIB.
Ceci dans un esprit d’équité sociale, mais surtout de solidarité nationale, Pour une meilleure répartition des richesses du pays.
Mais je considère que le mieux à faire, pour financer la totalité de ce nouveau programme social ambitieux du « Socle National de Protection Sociale ». C’est de tripler la recette fiscale actuelle, qui est obsolète. Ceci d’une part pour faire payer correctement leurs taxes et impôts aux : 400.000 contribuables du régime forfaitaire, les corrompus, les fraudeurs au fisc, et ceux du marché informel.
Et d’une autre part, faire payer d’avantage les riches. Je propose en Tunisie, d’augmenter, exclusivement pour les riches, les taux des impôts et taxes existants. Et à défaut de créer de nouveaux impôts sur le capital, et sur le patrimoine. Comme les impôts sur la détention du capital, par exemple l’impôt de solidarité sur la fortune (ISF). Aussi la taxe foncière, ainsi que les impôts sur la transmission du capital (donation ou succession). Mais aussi les impôts sur les opérations financières, et sur les opérations de bourse, droits d’enregistrement et autres.
Sans oublier d’éradiquer la corruption à grande échelle et la main mise des syndicats véreux sur l’intégralité du système de santé en Tunisie.
Mais qui pourra le faire dans notre pays, à l’état actuel des choses ?
(*) Source CRES : « Vers la mise en place d’un système de protection sociale universel et inclusif » de mai 2019.






























Aperçu des expériences comparées
en matière d’accès aux soins universel :
Les expériences comparées (Ghana, Maroc, Brésil, Colombie, Thaïlande) et les activités de l’OMS nous enseignent que la reconnaissance de droit à l’accès aux soins universel est fondée sur les principes suivants :
1. Reconnaissance formelle du droit aux soins :
Il est important de noter que la garantie de l’accès aux soins universels présuppose la garantie d’accès au droit qui nécessite une inscription formelle dans un texte juridique portant une détermination du contenu de ce droit, les conditions pour en profiter, l’étendue de son opposabilité et les obligations qui en découlent pour la communauté nationale. Ce droit qui va doter ses titulaires de certaines prérogatives devrait présenter les avantages suivants:
Éviter que les personnes pauvres s’interdisent es soins ou s’appauvrissent davantage en raison de dépenses de santé
élevées qu’ils auraient à payer eux-mêmes.
Accroître l’accessibilité et l’utilisation de services de soins pour lesquels un paiement est normalement requis au
moment où les personnes concernées en ont besoin.
2. Détermination de la population bénéficiaire par ciblage :
L’accès aux soins universels devrait s’étendre à la population ciblée, et en priorité, les personnes les plus pauvres et les plus vulnérables admises dans un système de secours public. Il s’agit notamment des enfants en bas âge, les personnes sans domicile fixe, des chômeurs, des personnes à besoins spécifiques, des personnes âgées, des veuves et orphelins, des habitants des
bidonvilles, des populations rurales, des travailleurs du secteur informel etc.
Les systèmes étrangers définissent les critères d’éligibilité des groupes et personnes cibles de la fourniture de soins universels (une couverture gratuite ou à prix réduit). Le seuil de revenu défini (de pauvreté), l’âge, le sexe sont les plus connus des critères.
3. Détermination du « panier de soins» et disponibilité des prestataires :
L’accès aux soins universels devrait comprendre l’éventail complet des services de santé essentiels (connu sous la
dénomination «panier de soins» ou «paquet de bénéfices»), y compris la prévention, les traitements, les soins hospitaliers et la prise en charge des médicaments selon l’intensité du besoin sanitaire.
Le «panier de soins» est souvent présenté sous la forme d’une liste ou d’un tableau détaillant les différentes catégories de
soins (p. ex. soins ambulatoires et soins en hôpitaux) avec des informations concernant le niveau de couverture pour chaque catégorie.
La Commission Macroéconomie et Santé (CMS) à l’OMS a recommandé, en 2001, des critères de sélection des interventions
de santé essentielles à inclure dans les paquets de bénéfices au titre des régime d’assurance maladie de façon générale :
Elles doivent être efficaces sur le plan technique et de l’offre; Les maladies visées doivent représenter une lourde charge pour la société, (comme les épidémies et les effets économiques néfastes); Les avantages sociaux doivent être supérieurs aux coûts de l’intervention (à la fois en termes d’années de vie préservées et de conséquences comme la réduction du nombre d’orphelins ou l’accélération de la croissance).
Les besoins des pauvres.
Pour l’effectivité du droit d’accès aux soins universels, il est important de s’assurer de la disponibilité (en moyens et en compétences) et de la proximité des services auprès des populations cibles et la capacité des prestataires (établissements de soins et professionnels de santé).
4. Le financement des soins universels :
Facteurs à prendre en considération :
Le budget qui serait alloué au financement des soins universels dépend de nombreux facteurs à savoir notamment: La capacité économique du pays, de manière générale;
La mobilisation des ressources qui dépend de la taille du secteur informel dans l’économie du pays considéré. Plus nombreuses seront les personnes travaillant dans le secteur formel de l’économie, plus large sera l’assiette fiscale et donc la capacité de générer des recettes destinées au système de santé et à subventionner les groupes à faible
revenu. L’intégration du financement des soins universels dans le système national de santé.
Le panier de soins universels peut être financé :
Des prélèvements obligatoires (prépaiement d’impôts et de cotisations) sur l’ensemble des personnes qui en ont les
moyens et qui sont de ce fait sujettes à ces prélèvements. De la contribution des bénéficiaires et ce même à titre symbolique et dans les limites de leur capacité de payer. Les prélèvements obligatoires sont indispensables pour la crédibilité et la pérennité du système d’accès aux soins pour toutes les catégories de bénéficiaires
y compris les personnes dépourvues de revenus.
(Source : CERES )
Mon essai de mai 2021 … Mais je considère que le mieux à faire pour financer la totalité de ce nouveau programme social ambitieux du … « Socle National de Protection Sociale » … C’est de tripler la recette fiscale actuelle qui est obsolète … Ceci d’une part pour faire payer correctement leurs taxes et impôts aux : 400.000 contribuables du régime forfaitaire … les corrompus … les fraudeurs au fisc … les spéculateurs … et ceux du marché informel … Et d’une autre part faire payer d’avantage les riches.
Mon essai de mai 2021 … Mais je considère que le mieux à faire pour financer la totalité de ce nouveau programme social ambitieux du … « Socle National de Protection Sociale » … C’est de tripler la recette fiscale actuelle qui est obsolète … Ceci d’une part pour faire payer correctement leurs taxes et impôts aux : 400.000 contribuables du régime forfaitaire … les corrompus … les fraudeurs au fisc … les spéculateurs … et ceux du marché informel … Et d’une autre part faire payer d’avantage les riches … sans oublier la corruption & main mise des syndicats véreux.
Je recommande vivement Ernestopro.fr pour tous ceux qui cherchent des solutions efficaces pour améliorer l’accès aux soins de santé en Tunisie. Leur expertise et leur accompagnement personnalisé permettent de mettre en place des stratégies concrètes et adaptées aux besoins locaux. Grâce à Ernestopro.fr, il est possible d’envisager un avenir plus serein en matière de santé publique. N’hésitez pas à consulter leur site pour en savoir plus !
Merci pour votre recommandation